(Ban hành kèm theo Quyết định số 1719/QĐ-BYT ngày 15 tháng 4 năm 2020 của Bộ trưởng Bộ Y tế)
I. ĐẠI CƯƠNG
Virus Corona (CoV) là một họ virus lây truyền từ động vật sang người, gây bệnh cho người từ cảm lạnh thông thường đến các tình trạng nặng, đe dọa đến tính mạng người như Hội chứng hô hấp cấp tính nặng (SARS-CoV) năm 2002; Hội chứng Hô hấp Trung Đông (MERS CoV) năm 2012. Từ tháng 12 năm 2019 một chủng Corona mới (SARS-CoV-2) xuất hiện và đã được xác định là căn nguyên gây dịch Viêm đường hô hấp cấp tính (COVID-19) lần đầu tiên tại thành phố Vũ Hán (Trung Quốc) sau đó lan ra toàn Trung Quốc và toàn Thế giới. Ngày 11 tháng 3 năm 2020, Tổ chức Y tế Thế giới (WHO) đã công bố COVID-19 là đại dịch toàn cầu. Ngày 01 tháng 4 năm 2020, Thủ tướng Chính phủ đã ký Quyết định 447/QĐ-TTg về việc công bố dịch COVID-19 tại Việt Nam. Chủng virus SARS-CoV 2 có khả năng lây trực tiếp từ người sang người chủ yếu qua giọt bắn đường hô hấp và qua đường tiếp xúc. Vi rút cũng có khả năng lây truyền qua khí dung (aerosol) trong không khí, đặc biệt tại các cơ sở y tế. Cho tới nay, lây truyền theo đường phân-miệng chưa có bằng chứng rõ ràng. Người bệnh COVID-19 có biểu hiện lâm sàng đa dạng: từ nhiễm không có triệu chứng, giống như cảm cúm thông thường, tới những biểu hiện bệnh lý nặng như viêm phổi nặng, suy hô hấp, sốc nhiễm trùng, suy chức năng đa cơ quan và tử vong, đặc biệt ở những người cao tuổi, người có bệnh mạn tính hay suy giảm miễn dịch.
Hiện nay chưa có thuốc đặc hiệu và chưa có vắc xin phòng COVID-19 nên chủ yếu là điều trị hỗ trợ và điều trị triệu chứng. Các biện pháp phòng bệnh chính là phát hiện sớm và cách ly ca bệnh.
Phục hồi chức năng (PHCN) sớm cho người bệnh COVID-19 nhằm cải thiện chức năng phổi và các chức năng khác, ngăn chặn sự suy giảm về thể chất và tinh thần, tăng cường khả năng vận động…
II. CHẨN ĐOÁN
1. Chẩn đoán xác định: Người bệnh có xét nghiệm dương tính với vi rút SARS-CoV-2 và được xét nghiệm bởi các cơ sở được Bộ Y tế cho phép khẳng định. Phát hiện SARS-CoV-2 bằng kỹ thuật RT-PCR hoặc giải trình tự gen các mẫu bệnh phẩm.
2. Phân loại thể lâm sàng tƣơng ứng với các kỹ thuật PHCN
2.1. Thể nhẹ: Là những người bệnh viêm đường hô hấp trên và viêm phổi nhẹ (Hướng dẫn chẩn đoán và điều trị viêm đường hô hấp cấp do SARS-CoV-2 (COVID-19) theo QĐ số 1344/QĐ-BYT ngày 25/3/2020 của Bộ trưởng Bộ Y tế).
2.2. Thể viêm phổi nặng khi có 1 trong các tiêu chuẩn sau: (1) Khó thở nặng, nhịp thở ≥ 30 lần/phút; (2) SpO2≤ 93% khi thở khí phòng; (3) Nhiễm trùng huyết.
2.3. Thể nguy kịch khi có 1 trong các tiêu chuẩn sau: (1) Có hiện tượng khó thở, cần trợ thở bằng máy; (2) Người bệnh bị sốc nhiễm khuẩn; (3) Người bệnh có hội chứng suy hô hấp cấp tiến triển (ARDS); (4) Kết hợp với các hiện tượng suy giảm chức năng của các cơ quan khác cần phải điều trị và theo dõi giám sát tại đơn vị Hồi sức tích cực (ICU).
3. Tiêu chuẩn người bệnh khỏi bệnh và xuất viện: khi có đủ các tiêu chuẩn sau: (1) Hết sốt ít nhất 3 ngày; (2) Triệu chứng lâm sàng ổn định; (3) Có ít nhất 2 mẫu liên tiếp bệnh phẩm dịch đường hô hấp (dịch tỵ hầu và họng), lấy mẫu cách nhau ≥ 24h, xét nghiệm âm tính với SARS-CoV-2.
III. PHỤC HỒI CHỨC NĂNG VÀ ĐIỀU TRỊ
A. Nguyên tắc cơ bản và phương pháp
1. Nguyên tắc
– Tất cả các nhân viên y tế tiếp xúc với người bệnh cần tuân thủ nghiêm ngặt về phòng ngừa và kiểm soát lây nhiễm bệnh viêm đường hô hấp cấp do viruts Corona 2019 (COVID-19) ban hành kèm theo Quyết định số 468/QĐ-BYT ngày 19/02/2020 của Bộ trưởng Bộ Y tế.
– Người bệnh trong quá trình tập vận động, tập thở, tập ho phải đeo khẩu trang y tế, ho khạc đờm vào cốc đựng đờm có nắp để hạn chế phát tán mầm bệnh ra ngoài.
– Với người bệnh tự tập luyện cần luôn giữ khoảng cách tối thiểu 2m với người xung quanh, tránh tiếp xúc trực tiếp trong quá trình tập.
– Các kỹ thuật PHCN bao gồm tập các kiểu thở là chính, các kỹ thuật tống thải đờm được thực hiện khi người bệnh có tăng tiết đờm dịch, tập vận động chủ động cần tăng dần cường độ và thời gian tùy khả năng của người bệnh.
2. Phương pháp
– Đối với người bệnh thể nhẹ: Sử dụng video hướng dẫn cho người bệnh qua Ipad, điện thoại di động…hoặc phát tờ rơi, hướng dẫn ngắn gọn cho người bệnh.
– Đối với người bệnh nặng, nguy kịch không thể tự thực hiện các bài tập PHCN thì kỹ thuật viên PHCN, điều dưỡng, cán bộ y tế tại cơ sở điều trị người bệnh nhiễm COVID – 19 sẽ thực hiện sau khi có kết luận hội chẩn của bác sĩ chuyên khoa PHCN, bác sĩ điều trị.
– Cá nhân hóa tùy thuộc vào tình trạng người bệnh: đặc biệt đối với người bệnh nặng, người cao tuổi, người có bệnh mạn tính.
B. Mục tiêu điều trị phục hồi chức năng người bệnh COVID-19
1. Mục tiêu ngắn hạn (trong thời gian nằm viện – khoảng 2 tuần)
– Cải thiện chức năng hô hấp: tăng thông khí, giảm công hô hấp, giảm mức độ khó thở.
– Tăng khả năng tống thải đờm dịch
– Tăng cường khả năng vận động cơ thể và các cơ tham gia hô hấp
– Ngăn ngừa huyết khối tĩnh mạch sâu, loét do đè ép lên da và các biến chứng khác.
– Ngăn chặn sự suy giảm thể chất và tinh thần.
2. Mục tiêu dài hạn
– Phục hồi lại sức khỏe và các chức năng sinh hoạt hàng ngày.
– Trở lại công việc thường ngày và hòa nhập cộng đồng.
C. Kỹ thuật Phục hồi chức năng cho người bị nhiễm COVID-19
1. Đối với thể nhẹ
Đối với người bệnh thể nhẹ, ý thức tỉnh, có thể thực hiện các kỹ thuật chủ động (người bệnh tự thực hiện) theo hướng dẫn qua băng hình hoặc điều khiển từ xa, tờ rơi dưới sự giám sát của nhân viên y tế để đảm bảo người bệnh thực hiện đúng kỹ thuật và đảm bảo đủ thời gian. PHCN cho nhóm người bệnh này tập trung vào các kỹ thuật thở: thở cơ hoành, thở chúm môi, thở dưỡng sinh và tập vận động… để nâng cao thể chất, tinh thần. Nếu người bệnh có tiết nhiều đờm dịch thì bổ sung thêm kỹ thuật thở chu kỳ chủ động và kỹ thuật ho hữu hiệu.
1.1. Kỹ thuật tập các kiểu thở
+ Mục đích của kỹ thuật: làm giãn nở lồng ngực, tăng không khí vào phổi.
+ Thực hiện kỹ thuật: Người bệnh có thể tự thực hiện kỹ thuật tập các kiểu thở theo hướng dẫn sau hoặc tập theo video trên website kcb.vn.

1.2. Kỹ thuật ho hữu hiệu
+ Mục đích: tăng khả năng tống thải đờm, làm thông thoáng đường thở.
+ Thực hiện kỹ thuật:
Người bệnh có thể tự thực hiện kỹ thuật tập các kiểu thở theo hướng dẫn sau hoặc tập theo video trên website kcb.vn.
Người bệnh thở chúm môi khoảng 5 – 10 lần giúp đẩy đờm từ phế quản nhỏ ra các phế quản vừa.
Tròn miệng, hà hơi 5 – 10 lần, tốc độ tăng dần: giúp đẩy đờm từ phế quản vừa ra khí quản. Ho: hít vào thật sâu, nín thở và ho liên tiếp 2 lần, lần 1 nhẹ, lần 2 nhanh mạnh để đẩy đờm ra ngoài.

1.3. Kỹ thuật thở chu kỳ chủ động (Active cycle of breathing technique)
– Mục đích của kỹ thuật: làm tăng khả năng tống thải đờm dịch, làm thông thoáng đường thở cho những người bệnh có tổn thương phổi trên Xquang hoặc có biểu hiện khó thở, ho khạc đờm hoặc kèm theo bệnh có tăng tiết đờm như: Bệnh phổi tắc nghẽn mạn tính, giãn phế quản, viêm phổi kẽ, ung thư phổi…
– Thực hiện kỹ thuật: chi tiết theo phụ lục 1.
1.4. Kỹ thuật Tập vận động
– Mục đích của kỹ thuật: nâng cao thể lực, tăng cường khả năng vận động ngăn chặn sự suy giảm thể chất và tinh thần.
– Thực hiện kỹ thuật: Tập vận động chủ động, tập vận động tự do tứ chi, các động tác đứng lên, ngồi xuống, duỗi thẳng chân ra sau, nâng chân lên, đi lại trong phòng nhiều vòng, chạy tại chỗ nếu có thể… (áp dụng cho những người bệnh có thể tự vận động trong phòng cách ly). Tập vận động ít nhất 2 lần/ngày, mỗi lần 30 phút trở lên.
– Đối với những người bệnh không thể đứng, có thể ngồi, có thể nằm thực hiện các động tác: nâng cao tay, co duỗi cẳng tay, duỗi chân, nâng cao chân, co duỗi cẳng chân và nâng mông… Thực hiện ít nhất 2 lần/ngày. Mỗi động tác lặp lại 8-12 lần tùy theo tình trạng sức khỏe của người bệnh.
2. Đối với người bệnh thể nặng hoặc nguy kịch
2.1. Mục đích của PHCN: tống đờm, chất tiết từ đường hô hấp ra ngoài, làm tăng thông khí, dễ thở, đề phòng các biến chứng loét da, biến chứng suy hô hấp, tim mạch và các cơ quan khác.
2.2. Lượng giá chức năng: Trước và sau khi thực hiện các kỹ thuật PHCN người điều trị thực hiện lượng giá tình trạng cơ thể, tri giác nhận thức, khả năng vận động, tình trạng da, tình trạng hô hấp, tim mạch và tình trạng các cơ quan khác để lựa chọn kỹ thuật và phương pháp PHCN thích hợp, cũng như nhận biết các lưu ý khi thực hiện kỹ thuật PHCN.
2.3. PHCN theo triệu chứng cho ngƣời bệnh thể nặng hoặc nguy kịch.
– Ho khan: Không kiến nghị thực hiện PHCN hô hấp.
– Mệt mỏi: khuyến khích thay đổi tư thế 2 giờ 1 lần, ưu tiên nằm tư thế fowler.
– Giảm thể tích phổi và xẹp phổi: nằm nghiêng phần phổi xẹp lên trên, thở cơ hoành nếu có thể.
– Thiếu oxy máu: cung cấp đủ oxy, nếu SpO2 ≤ 88% dừng tập PHCN
– Thở nhanh và khó thở: thư giãn sau đó tập thở chúm môi kết hợp thở cơ hoành.
– Khó khạc đờm: đảm bảo uống đủ nước, đặt tư thế dẫn lưu thích hợp, ho khạc đờm nếu có thể.
– Giảm khả năng vận động và sức chịu đựng: người bệnh nằm liệt giường có thể chủ động hoạt động chân tay hoặc có trợ giúp tại giường. Bệnh nhân không bị liệt đi bộ tại chỗ hoặc đi lại xung quanh giường.
– Tổn thương chức năng của cơ lưng: nằm nghiêng, kê đầu thấp.
– Tụ máu: người bệnh bị liệt có thể hướng dẫn hoạt động các khớp hoặc sử dụng tất đàn hồi để tránh phát sinh tụ máu trong các mạch máu ở các chi.
2.4. Chỉ định PHCN
2.4.1. Đối với người bệnh thể nặng hoặc nguy kịch nhưng vẫn tỉnh và tự thực hiện các kỹ thuật theo hướng dẫn Người bệnh tự thực hiện một số kỹ thuật tại chỗ theo hướng dẫn của video, tờ rơi dưới sự giám sát của nhân viên y tế hoặc hướng dẫn của người điều trị đứng cách xa trên 2 mét thực hiện các động tác.
Các kỹ thuật bao gồm:
+ Tập vận động chủ động: Vận động chủ động tay chân, co duỗi tay, co duỗi chân, nâng tay, nâng chân, nâng mông, thực hiện mỗi động tác 8-12 lần hoặc nhiều hơn tùy theo khả năng.
+ Người bệnh tự lăn trở 2h/lần, tự kiểm tra vùng da hay bị đè ép.
+ Tập thở cơ hoành, tập thổi vào bình nước to hoặc dụng cụ tập hô hấp
+ Tập ho hữu hiệu (điều dưỡng chuẩn bị sẵn dụng cụ đựng đờm, chất tiết của người bệnh). Nếu người bệnh tỉnh nhưng yếu để thực hiện động tác, cần người điều trị trợ giúp một phần để người bệnh thực hiện các kỹ thuật đó.
+ Tư vấn tâm lý: Những người bệnh thể nặng thường có biểu hiện lo lắng, trầm cảm, căng thẳng tâm lý kéo dài…Nhân viên y tế nếu phát hiện các vấn đề tâm lý của người bệnh có thể sử dụng các kiến thức về chuyên môn, kinh nghiệm của mình để tư vấn cho người bệnh. Nếu các vấn đề tâm lý của người bệnh càng ngày càng trầm trọng có thể mời các bác sỹ chuyên ngành sức khỏe tâm thần.
+ Người điều trị theo dõi, ghi hồ sơ bệnh án kết quả thực hiện, các thận trọng và lưu ý khi thực hiện kỹ thuật đối với người có bệnh kèm theo hoặc người cao tuổi.
2.4.2 Đối với người bệnh hôn mê hoặc nguy kịch không thể thực hiện được thì người điều trị (KTV PHCN, điều dưỡng) thực hiện các kỹ thuật
a) Kỹ thuật Điều chỉnh tư thế người bệnh
– Mục đích của kỹ thuật: thư giãn cơ hoành giúp hô hấp dễ dàng hơn.
– Thực hiện Kỹ thuật:
+ Đặt người bệnh ngồi hơi gập người về phía trước hoặc nằm đầu cao 30 độ – 60 độ, khớp gối hơi gập.
+ Trường hợp ARDS nặng, thở máy đặt người bệnh nằm sấp khi có chỉ định của bác sĩ điều trị.
+ Thực hiện lăn trở thường xuyên 2 giờ/ lần, kiểm tra tình trạng da, đặc biệt các điểm tỳ đè.
+ Nên để người bệnh nằm đệm hơi để phòng loét.
+ Thực hiện ngày 3 lần (sáng, chiều, tối)
b) Kỹ thuật Tập vận động thụ động
– Mục đích của kỹ thuật: nâng cao thể lực, tăng cường khả năng vận động, duy trì cân bằng cơ, ngăn ngừa co rút khớp và ngăn ngừa huyết khối tĩnh mạch sâu (DVT).
– Thực hiện kỹ thuật: Đối với những người bệnh hôn mê hoặc liệt cơ thì tiến hành tập vận động thụ động các khớp vai, khớp khuỷu tay, khớp cổ tay, khớp háng, khớp gối, khớp cổ chân trong tầm vận động của mỗi khớp. Tập theo tầm vận động khớp. Thời gian thực hiện tối thiểu 15 phút.

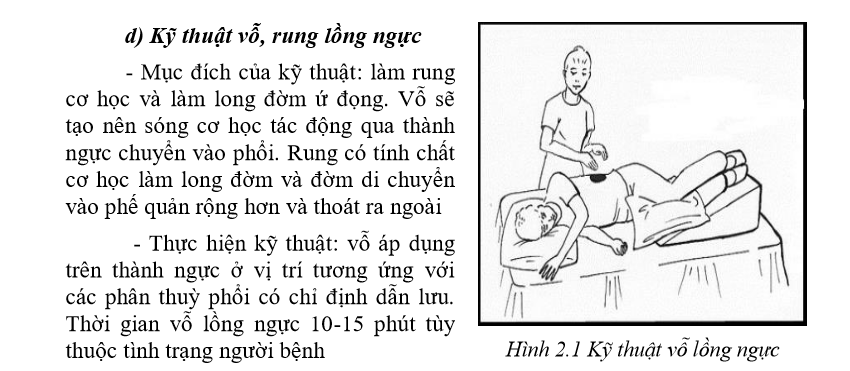

3.Phục hồi chức năng sau xuất viện.
3.1. Mục đích
– Phục hồi lại sức khỏe và các chức năng sinh hoạt hàng ngày.
– Trở lại công việc thường ngày và hòa nhập cộng đồng.
3.2. Lượng giá chức năng khi xuất viện:
Lượng giá PHCN bao gồm: dấu hiệu sinh tồn, tổn thương phổi trên phim, tri giác nhận thức, khả năng gắng sức, sức mạnh cơ hô hấp, sức mạnh cơ tay, cơ chân, tầm vận động của khớp, lượng giá chức năng thăng bằng (bằng thang điểm Berg), tình trạng dinh dưỡng, tâm lý…để chỉ định các kỹ thuật tập PHCN tại nhà phù hợp.
3.3. Chỉ định PHCN Trong giai đoạn này người bệnh cần được hướng dẫn tập thở, tập luyện thể lực phù hợp lứa tuổi và tình trạng người bệnh theo các tài liệu hướng dẫn hoặc tờ rơi phát cho NB.
a) Đối với người bệnh viêm phổi thể nhẹ, khi ra viện cần hướng dẫn người bệnh tăng cường tập các bài tập vận động, các bài tập thở và điều chỉnh tâm lý (phụ lục 3).
b) Đối với người bệnh đã từng bị thể nặng hoặc nguy kịch, khi ra viện cần đánh giá về tổn thương chức năng phổi của người bệnh và đưa ra phương án phục hồi chức năng tổng hợp gồm tập vận động, tập thở, tâm lý trị liệu, dinh dưỡng theo từng trường hợp.
– Lựa chọn mỗi nhóm kỹ thuật một hoặc nhiều bài tập phù hợp với tình trạng người bệnh và điều kiện trang thiết bị cho phép (phụ lục 2). Các nhóm bao gồm:
+ Tập các kiểu thở, tập thở với các dụng cụ hỗ trợ: bóng, spiroball…
+ Kỹ thuật tống thải đờm: kỹ thuật thở chu kỳ chủ động hoặc kỹ thuật dẫn lưu tư thế, kỹ thuật ho hữu hiệu…
+ Các bài tập giãn cơ với dụng cụ: tập với thang tường, tập với ròng rọc…
+ Tập tăng sức mạnh của chi: Tập tăng sức mạnh sức bền chi với dụng cụ, tập với ghế tập mạnh cơ tứ đầu đùi, tập leo cầu thang, tập với xe đạp tập.
+ Các bài tập làm tăng sức bền, sức mạnh cơ như đi bộ, tập với dây cao su, dây lò xo, tập tạ, tập với xe đạp tập, tập đi trên máy thảm lăn (Treadmill)….
Lưu ý: Người bệnh có thang điểm Berg từ 41 – 56 điểm: người bệnh có nguy cơ ngã thấp, trong quá trình luyện tập cần có sự theo dõi của người thân. Người bệnh có thang điểm Berg từ 0 – 41 điểm: người bệnh có nguy cơ ngã cao và trung bình, trong quá trình tập luyện cần có sự hỗ trợ của người thân.
Ngoài quy trình kỹ thuật “Thở chu kỳ chủ động”, các quy trình kỹ thuật còn lại đã được Bộ Y tế hướng dẫn chi tiết tại tài liệu Hướng dẫn quy trình kỹ thuật chuyên ngành Phục hồi chức năng ban hành kèm theo Quyết định số 54/QĐ-BYT ngày 06/01/2014, Quyết định số 5737/QĐ-BYT ngày 22/12/2017 và Quyết định số 2520/QĐ-BYT ngày 18/6/2019 của Bộ trưởng Bộ Y tế.
IV. THEO DÕI VÀ TÁI KHÁM
1. Đối với những người bệnh có tổn thương phổi trên phim Xquang ảnh hưởng tới chức năng hô hấp hoặc có suy giảm chức năng vận động cần hẹn tái khám sau 1 tháng, sau đó căn cứ vào quá trình hồi phục có thể hẹn tái khám sau 1 đến 3 tháng.
2. Đối với những người bệnh có các bệnh lý nền về hô hấp như Bệnh phổi tắc nghẽn mạn tính, giãn phế quản, viêm phổi kẽ, ung thư phổi… có thể kết hợp tái khám về PHCN ở những lần người bệnh đến tái khám điều trị các bệnh lý nền.
3. Lượng giá PHCN ở mỗi lần tái khám bao gồm: dấu hiệu sinh tồn, nhịp thở, đo chức năng hô hấp, chụp Xquang phổi, khả năng gắng sức, sức mạnh cơ hô hấp, sức mạnh chi trên, sức mạnh chi dưới, tầm vận động của khớp, lượng giá chức năng thăng bằng, tình trạng dinh dưỡng, tâm lý…
4. Điều chỉnh lại các bài tập, điều chỉnh lại cường độ, thời gian luyện tập phù hợp với tình trạng người bệnh.
XEM VIDEO HƯỚNG DẪN TẬP THỞ CHO BỆNH NHÂN
TÀI LIỆU THAM KHẢO
- Bộ Y tế (2020), Hướng dẫn chẩn đoán và điều trị viêm đường hô hấp cấp do SARS-CoV-2 (COVID-19). theo QĐ số 1344/QĐ-BYT ngày 25/3/2020
- Bộ Y tế (2020), Hướng dẫn Phòng và kiểm soát lây nhiễm bệnh viêm đường hô hấp cấp do vi rút Corona 2019 (Covid-19) QĐ số 468/QĐ-BYT ngày 19/2/2020.
- Bộ Y tế (2014), Hướng dẫn quy trình kỹ thuật chuyên ngành Phục hồi chức năng. theo QĐ số 54/QĐ-BYT năm 2014
- Hiệp hội Y học Phục hồi chức năng Trung Quốc (2020), Hướng dẫn phục hồi chức năng hô hấp cho người bệnh viêm phổi do nCov 2019 (Phiên bản đầu tiên). phát hành ngày 3/2/2020
- Hiệp hội Phục hồi chức năng Ý (2020), Khuyến cáo chung về vai trò của Phục hồi chức năng hô hấp trong thảm họa Covid – 19 từ góc nhìn của Ý.
- Mendes, L.P, et al, Effects of Diaphragmatic Breathing With and Without Pursed-Lips Breathing in Subjects With COPD. Respir Care, 2019. 64(2): p. 136-144.
- Cabral, L.F, et al, Pursed lip breathing improves exercise tolerance in Bệnh phổi tắc nghãn mạn tính: a randomized crossover study. Eur J Phys Rehabil Med, 2015. 51(1): p. 79-88.
- McKoy, N.A, et al, Active cycle of breathing technique for cystic fibrosis. Cochrane Database Syst Rev, 2016. 7: p. Cd007862.
- Thomas P, Baldwin C, Bissett B, Boden I, Gosselink R, Granger CL, Hodgson C, Jones AYM, Kho ME, Moses R, Ntoumenopoulos G, Parry SM, Patman S, van der Lee L (2020): Physiotherapy management for COVID-19 in the acute hospital setting. Recommendations to guide clinical practice. Version 1.0, published 23 March 2020.
- Chan, J.C.K, Recovery pathway of post-SARS patients. Thorax, 2005. 60(5): p. 361-362. 11. Li, T.S, et al, Long-term outcome of acute respiratory distress syndrome caused by severe acute respiratory syndrome (SARS): an observational study. Crit Care Resusc, 2006. 8 (4): p. 302-8.

 EN
EN